本标准为推荐性标准。
本标准替代WS/T 312—2009《医院感染监测规范》,与WS/T 312—2009相比,主要技术变化如下:
——修改了适用范围(见第1章,2009年版的第1章);
——增加了规范性引用文件内容(见第2章,2009年版的第2章);
——增加了“医院感染”“医院感染发病(例次)率”“医院感染现患(例次)率”“医院感染病例漏报率”“多重耐药菌感染发现率”“多重耐药菌检出率”“血管导管相关血流感染发病率”“呼吸机相关肺炎发病率”“导尿管相关尿路感染发病率”“Ⅰ类切口手术抗菌药物预防使用率”“住院患者抗菌药物使用率”“抗菌药物治疗前病原学送检率”的定义(见3.1、3.6、3.7、3.8、3.9、3.10、3.11、3.12、3.13、3.14、3.15、3.16);
——修改了“目标性监测”的定义(见3.4,2009年版的3.4);
——删去了“抗菌药物”“抗菌药物使用率”“抗菌药物使用剂量”“规定日剂量频数”的定义(见2009年版的3.5、3.6、3.7、3.8);
——增加了缩略语(见第4章);
——修改了医院感染暴发上报要求(见5.2,2009年版4.3.1 -4.3.3),修改了目标性监测持续时间的要求(见5.5,2009年版4.5),修改了专职人员配备比例要求(见5.8.1,2009年版4.6.1);
——增加了对在院时间超过48小时的急诊患者的监测建议(见5.7);
——修改了目标性监测的内容(见6.1.3,2009年版5.1.2);
——增加了漏报率调查的内容(见6.2.2);
——附录中新增“临床抗菌药物使用监测”“门诊血液透析感染事件监测”“门诊血液透析患者血源性病原体监测”“医院工作人员感染性疾病职业暴露监测”内容(见附录F、G、H、I);
——删去了“医院感染暴发报告表”(见2009年版的附录A);
——修改了手术监测范围(见附录B.2,2009年版附录C.1);
——修改了中心静脉插管相关血流感染的监测范围(见附录C表C.2,2009年版附录D表D.2);
——修改多重耐药菌监测的目标菌,使其与国家发布的医院感染管理质量控制指标保持一致(见附录E.1,2009年版附录F.1)。
本标准由国家卫生健康标准委员会医院感染控制标准专业委员会负责技术审查和技术咨询,由国家卫生健康委医疗管理服务指导中心负责协调性和格式审查,由国家卫生健康委医政司负责业务管理、法规司负责统筹管理。
本标准起草单位:中南大学湘雅医院、北京大学第一医院、中国人民解放军总医院、山东省立医院、浙江大学医学院附属第二医院、国家卫生健康委卫生发展研究中心。
本标准主要起草人:吴安华、李春辉、任南、李六亿、刘运喜、李卫光、陆群、付强、黄勋、曾翠。
本标准于2009年首次发布,本次为第1次修订。
1 范围本标准规定了医院感染监测的管理与要求、监测方法及医院感染监测质量的控制。本标准适用于医院,其他医疗机构如妇幼保健院、血液净化中心、专科疾病防治院、急救中心、护理院参照执行。
2 规范性引用文件下列文件中的内容通过文中的规范性引用而构成本标准必不可少的条款。其中,注日期的引用文件,仅注日期对应的版本适用于本标准;不注日期的引用文件,其最新版本(包括所有的修改单)适用于本标准。
GB 15982医院消毒卫生标准
WS/T 313医务人员手卫生规范
WS/T 524医院感染暴发控制指南
WS 670医疗机构感染监测基本数据集
3 术语和定义下列术语和定义适用于本标准。
3.1 医院感染healthcare associated infection住院患者在医院内获得的感染,包括在住院期间发生的感染和在医院内获得出院后发生的感染;但不包括入院前已开始或入院时已处于潜伏期的感染。医院工作人员在医院内获得的感染也属医院感染。
3.2 医院感染监测healthcare associated infection surveillance长期、系统、连续地收集和分析医院感染在一定人群中的发生、分布及其影响因素,并将监测结果报送和反馈给有关部门和科室,为医院感染的预防、控制和管理提供科学依据。
3.3 全院综合性监测hospital-wide surveillance连续不断地对所有临床科室的全部住院患者和医院工作人员进行医院感染及其有关风险因素的监测。
3.4 目标性监测target surveillance针对高风险人群、高发感染部位、高感染风险部门等开展的医院感染及其风险因素的监测。
示例:重症监护病房医院感染监测、新生儿病房医院感染监测、手术部位感染监测、细菌耐药性监测与临床抗菌药物使用监测、血液透析相关感染监测。
3.5 医院感染日发病率healthcare associated infection incidence density rate单位住院时间内住院患者新发医院感染的频率。
注1:表示累计暴露时间内的发病密度。
注2:单位住院时间通常用1 000个患者住院日表示。
3.6 医院感染发病(例次)率healthcare associated infection incidence rate在指定时间段内住院患者中新发医院感染(例次)的比例。
3.7 医院感染现患(例次)率healthcare associated infection prevalence rate指定时间段或时间点住院患者中,医院感染患者(例次)数占同期住院患者总数的比例。
3.8 医院感染病例漏报率underreporting rate of healthcare associated infection发生医院感染未报告的病例数占同期实际发生医院感染病例数的比例。
3.9 多重耐药菌医院感染发生率multidrug-resistant organism (MDRO) healthcare associated infection incidence rate多重耐药菌医院感染住院患者数(例次数)占同期住院患者总数的比例。
注:重点监测多重耐药菌包括耐碳青霉烯肠杆菌(CRE)、耐甲氧西林金黄色葡萄球菌(MRSA)、耐万古霉素肠球菌(VRE)、耐碳青霉烯鲍曼不动杆菌(CRAB)、耐碳青霉烯铜绿假单胞菌(CRPA)等。
3.10 多重耐药菌检出率multidrug-resistant organism isolate rate多重耐药菌检出菌株数占同期该病原体检出菌株总数的比例。
3.11 血管导管相关血流感染发病率incidence of catheter related bloodstream infection使用血管导管住院患者单位导管日血管内导管相关血流感染的发病频率。
注:单位导管日通常用1 000导管日表示。
3.12 呼吸机相关肺炎发病率incidence of ventilator-associated pneumonia使用有创呼吸机住院患者单位机械通气日呼吸机相关肺炎的发病频率。
注:单位机械通气日通常用1 000机械通气日表示。
3.13 导尿管相关尿路感染发病率incidence of catheter-related urinary tract infection使用导尿管住院患者单位导尿管日导尿管相关尿路感染的发病频率。
注:单位导尿管日通常用1 000导尿管日表示。
3.14 Ⅰ类切口手术抗菌药物预防使用率utilization rate of prophylactic antibiotics in class Ⅰ incision surgeryⅠ类切口手术预防使用抗菌药物的患者数占同期Ⅰ类切口手术患者总数的比例。
3.15 住院患者抗菌药物使用率utilization rate of antibiotics in hospitalized patients住院患者中使用抗菌药物(全身给药)患者数占同期住院患者总数的比例。
3.16 抗菌药物治疗前病原学送检率rate of specimen submission for pathogen detection prior to antimicrobial therapy以治疗为目的使用抗菌药物的住院患者中,使用抗菌药物前病原学检验标本送检患者数占同期使用抗菌药物治疗患者总数的比例。
4 缩略语下列缩略语适用于本标准。
ASA:美国麻醉医师协会身体状况分级系统(American Society of Anesthesiologists Physical Status Classification System)
BW:出生体重(Birth Weight)
CVC:中心静脉导管(Central Venous Catheter)
CRAB:耐碳青霉烯鲍曼不动杆菌(Carbapenem-Resis-tant Acinetobacter Baumannii)
CRE:耐碳青霉烯肠杆菌(Carbapenem-Resistant Ente-robacteriaceae)
CREC:耐碳青霉烯大肠埃希菌(Carbapenem-Rresistant Escherichia Coli)
CRKP:耐碳青霉烯肺炎克雷伯菌(Carbapenem-Resis-tant Klebsiella Pneumoniae)
CRPA:耐碳青霉烯铜绿假单胞菌(Carbapene-Resistant Pseudomonas Aeruginosa)
DNA:脱氧核糖核酸(Deoxyribonucleicacid)
HBV:乙型肝炎病毒(Hepatitis B Virus)
HCV:丙型肝炎病毒(Hepatitis C Virus)
HIV:人类免疫缺陷病毒(Human Immunodeficiency Virus)
HBcAb:乙肝核心抗体(Hepatitis B Core Antibody)
HBeAb:乙肝e抗体(Hepatitis B e Antibody)
HBeAg:乙肝e抗原(Hepatitis B e Antigen)
HBsAb:乙肝表面抗体(Hepatitis B Surface Antibody)
HBsAg:乙肝表面抗原(Hepatitis B Surface Antigen)
HCV-Ab:丙肝抗体(Hepatitis C Virus Antibody)
ICU:重症监护病房(Intensive Care Unit)
MRSA:耐甲氧西林金黄色葡萄球菌(Methicillin-Resistant Staphylococcus Aureus)
PICC:经外周植入的中心静脉导管(Peripherally Inser-ted Central Catheter)
RNA:核糖核酸(Ribonucleic Acid)
RPR:快速血浆反应素环状卡片实验(Rapid Plasma Rea-gin Test)
TPHA:梅毒螺旋体血凝试验(Treponema Pallidum Haemagglutination Assay)
TPPA:梅毒螺旋体颗粒凝集试验(Treponema Pallidum Particle Assay)
TRUST:梅毒甲苯胺红试验(Syphilis Toluidine Red Untreated Serum Test)
USR:不加热血清反应素实验(Unheated Serum Reagin)
VRE:耐万古霉素肠球菌(Vancomycin-Resistant Enterococcus)
5 监测的管理与要求 5.1医院应建立有效的医院感染监测与报告制度,及时诊断医院感染病例,定期分析发生医院感染的风险因素,采取针对性的预防与控制措施。应将医院感染监测的质量控制纳入医疗质量管理考核体系。
5.2医院应培养医院感染管理专职人员和临床医务人员识别医院感染暴发的意识与能力。对医院感染暴发、疑似暴发、聚集应按WS/T 524执行。
5.3医院发生的医院感染和医院感染暴发属于法定传染病的,还应当按照《中华人民共和国传染病防治法》和《国家突发公共卫生事件应急预案》的规定进行报告。
5.4医院应根据风险评估结果制定切实可行的医院感染监测计划,如年度计划、季度计划等。监测计划内容主要包括人员、方法、对象、时间、总结分析与反馈等。
5.5医院应按以下要求开展医院感染监测:
a) 新建或未开展过医院感染监测的医院,应先开展全院综合性监测,监测时间应不少于2年。其他医院宜充分利用信息化手段开展全院综合性监测。
b) 已经开展2年以上全院综合性监测的医院应开展目标性监测,目标性监测持续时间应连续12个月以上。
c) 医院感染现患率调查应每年至少开展一次。
5.6医院应使用漏报率指标来评估医院感染发病率监测的质量。
5.7在院时间超过48小时的急诊患者(如急诊抢救室、急诊监护病房的患者),以及日间手术患者可参照住院患者进行监测。
5.8人员要求:医院应按每150~200张实际使用病床,至少配备1名医院感染管理专职人员;专职人员应定期接受监测与感染管理知识、技能的培训并熟练掌握。
5.9设施要求:应在医院信息系统建设中,完善医院感染信息化监测系统以满足监测工作需求。
6 监测 6.1 医院感染监测方法 6.1.1根据监测范围,分为全院综合性监测和目标性监测。
6.1.2全院综合性监测,具体监测方法按照附录A。
6.1.3目标性监测包括以下内容:
a) 开展目标性监测前宜进行风险评估,根据风险大小确定监测目标并启动或终止监测。
b) 手术部位感染监测,具体监测方法按照附录B。
c) 成人及儿童重症监护病房(ICU)医院感染监测,具体监测方法按照附录C。
d) 新生儿病房医院感染监测,具体监测方法按照附录D。
e) 细菌耐药性监测,包括多重耐药菌感染监测,具体监测方法按照附录E。
f) 临床抗菌药物使用监测,包括住院患者抗菌药物使用率,抗菌药物治疗前病原学送检率、Ⅰ类切口手术抗菌药物预防使用率,具体监测方法按照附录F。
g) 门诊血液透析感染事件监测及门诊血液透析患者血源性病原体监测,具体监测方法按照附录G及附录H。
h) 医院工作人员感染性疾病职业暴露监测,具体监测方法按照附录I。
i) 手卫生监测,具体监测方法按照WS/T 313。
j) 医院环境卫生学及消毒灭菌效果监测按照GB 15982,监测标准参照相应规范。
6.2 医院感染调查方法 6.2.1现患率调查,了解住院患者医院感染现患率。具体调查方法按照附录J执行。
6.2.2漏报率调查,了解医院感染发病率监测的执行情况。
| $ \text { 漏报率 }=\frac{\text { 指定时间段内实际发生医院感染病例数 }- \text { 同期报告的医院感染病例数 }}{\text { 同期实际发生医院染病例总数 }} \times 100 \% $ | (1) |
应主动、前瞻收集资料。
6.3.2宜使用医院感染信息化监测系统收集资料,应对信息化监测资料的准确性进行验证。
6.3.3患者感染资料的收集包括查房、病例讨论、查阅医疗与护理记录、实验室与影像学报告和其他部门的资料,以及流行病学调查等。
6.3.4病原学资料的收集包括临床微生物学、病理学、血清学和生物信息学等检查结果。
6.3.5收集和登记患者基本资料、医院感染信息、相关风险因素、病原菌的药物敏感试验结果和抗菌药物的使用情况。
6.3.6使用医院感染信息化监测系统收集的资料至少应满足WS 670的要求。
6.4 监测信息的总结、分析与反馈定期对监测资料进行总结分析,整理监测中发现的问题,向临床科室反馈监测结果和提出改进建议。
附录A (规范性)全院综合性监测A.1 监测对象
住院患者(监测手术部位感染发病率时手术部位感染病例数可包括出院后一定时期内的患者)和医院工作人员。
A.2 监测内容(最小数据量要求)
A.2.1 基本情况。监测月份、住院号、科室、床号、姓名、性别、年龄、入院日期、出院日期、住院天数、住院费用、疾病诊断、疾病转归(治愈、好转、未愈、死亡、其他)、切口类型(清洁切口、清洁-污染切口、污染切口、感染切口)。
A.2.2 医院感染情况。感染日期、感染诊断、感染与原发疾病的关系(无影响、加重病情、直接死亡、间接死亡)、医院感染风险因素(动静脉插管、泌尿道插管、使用有创呼吸机、气管插管、气管切开、使用肾上腺皮质激素、放射治疗、抗肿瘤化学治疗、免疫抑制剂)、病原体培养标本名称、送检日期、病原体名称、药物敏感试验结果。
A.3 监测方法
A.3.1 医院宜采用主动、前瞻性监测,医院感染管理专职人员主动、前瞻、持续地对调查对象的医院感染发生情况进行跟踪观察与记录。
A.3.2 医院应建立医院感染报告制度,临床科室医师应及时报告医院感染病例。
A.3.3 医院应制定符合本院实际的、切实可行的医院感染监测计划并落实。
A.3.4 专职人员应以查阅病历和临床调查相结合的方式调查医院感染病例。
A.3.5 医院感染信息的来源,包括以患者为基础和以实验室检查结果为基础的信息。
A.4 资料分析
A.4.1 医院感染发病(例次)率
| $ \text { 医院感染发病 (例次)率 }=\frac{\text { 指定时间段内医院感染新发病例 (例次) 数 }}{\text { 同期住院患者总数 }} \times 100 \% $ | (A.1) |
A.4.2 医院感染日发病(例次)率
| $ \text { 医院感染日发病 (例次)率 }=\frac{\text { 指定时间段内医院感染新发病例(例次)数 }}{\text { 同期住院者住院总日数 }} \times 1\ 000‰ $ | (A.2) |
A.5 总结和反馈
结合历史同期和前期医院感染发病情况,对监测资料进行总结分析,发现监测中的问题,报告医院感染管理委员会,并向临床科室反馈监测结果和提出改进建议。
附录B (规范性)手术部位感染监测B.1 手术部位感染
指因手术操作而导致的发生在手术切口或手术深部器官或腔隙的感染。
B.2 监测对象
所有进行监测手术的日间手术、择期手术和急诊手术患者。
B.3 监测内容
B.3.1 基本情况。监测月份、住院号、科室、床号、姓名、性别、年龄、调查日期、疾病诊断、切口类型(清洁切口、清洁-污染切口、污染切口)。
B.3.2 手术资料。手术日期、手术名称、风险因素评分标准(见表B.1),包括手术持续时间、手术切口清洁度分类、ASA(见表B.2)、围手术期抗菌药物使用情况、手术医师、术中失血量、手术时间、术中保温、术中血糖、是否置入植入物等。
| B.1 风险因素评分标准 |

|
| B.2 ASA评分表 |

|
B.3.3 手术部位感染情况。感染日期、感染部位与诊断、病原体及其耐药性。
B.4 监测方法
B.4.1 医院宜采用主动、前瞻的监测方法;也可采取专职人员监测与临床医务人员报告相结合的方法;宜住院监测与出院监测相结合。
B.4.2 每例监测对象应获取手术部位感染监测登记表。
B.5 资料分析
B.5.1 手术部位感染率
| $ \text { 手术部位感染率 }=\frac{\text { 指定时间内某种手术患者的手术部位感染数 }}{\text { 指定时间内某种手术患者数 }} \times 100 \% $ | (B.1) |
B.5.2 不同风险指数手术部位感染率
| $ \text { 某风险指数手术部位感染发病率 }=\frac{\text { 指定手术某风险指数患者的手术部位感染数 }}{\text { 指定手术某风险指数患者的手术台数 }} \times 100 \% $ | (B.2) |
B.5.3 不同切口类别手术部位感染率
| $ \text { 某类切口手术部位感染率 }=\frac{\text { 某类切口发生手术部位感染病例数 }}{\text { 同期接受某类切口手术患者总数 }} \times 100 \% $ | (B.3) |
B.5.4 外科医师感染发病专率
B.5.4.1 外科医师感染发病专率
| $ \text { 某外科医师感染发病专率 }=\frac{\text { 该医师在某时期的手术部位感染病例数 }}{\text { 师在某时期进行的手术病例数 }} \times 100 \% $ | (B.4) |
B.5.4.2 不同风险指数的外科医师感染发病专率
| $ \text { 某医师某风险指数感染发病专率 }=\frac{\text { 该医师某风险指数患者的手术部位感染例数 }}{\text { 该医师某风险指数等级患者手术例数 }} \times 100 \% $ | (B.5) |
B.5.4.3 平均风险指数
| $ \text { 平均风险指数 }=\frac{\sum(\text { 风险指数等级 } \times \text { 手术例数 })}{\text { 手术例数总和 }} $ | (B.6) |
B.5.4.4 医师调整感染发病专率
| $ \text { 某医师调整感染发病专率 }=\frac{\text { 该医师的感染专率 }}{\text { 师的平均风险指数等级 }} $ | (B.7) |
B.6 总结和反馈
结合历史同期和前期感染情况进行总结分析,发现监测中的问题,报告医院感染管理委员会,并向临床科室反馈监测结果和提出改进建议。
附录C (规范性)成人及儿童重症监护病房(ICU)医院感染监测C.1 ICU感染
指患者在ICU发生的感染,即患者住进ICU时,该感染不存在也不处于潜伏期;患者转出ICU到其他病房后,48小时内发生的感染仍属ICU感染。
C.2 监测对象
ICU患者。
C.3 监测内容
C.3.1 基本情况。监测月份、住院号、科室、床号、姓名、性别、年龄、疾病诊断、疾病转归(治愈、好转、未愈、死亡、其他)。
C.3.2 医院感染情况。感染日期、感染诊断、感染与侵入性操作(如中心静脉插管、泌尿道插管、使用有创呼吸机)相关性、手术情况、病原体培养标本名称、送检日期、检出病原体名称、药物敏感试验结果。
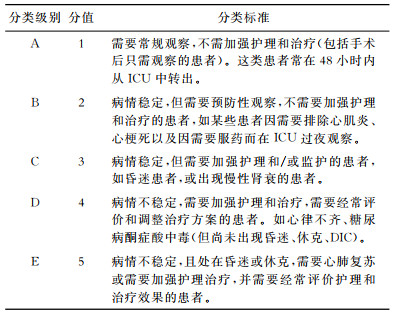
C.3.3 ICU患者日志。每日记录新住进患者数、住院患者数、中心静脉插管、泌尿道插管及使用有创呼吸机人数、记录临床病情分类等级及分值(表C.1)。
| C.1 临床病情分类标准及分值 |
|
C.4 监测方法
C.4.1 宜采用主动、前瞻、持续监测,可采取专职人员监测与临床医务人员报告相结合的方法。
C.4.2 获取医院感染病例信息。
C.4.3 每日获取ICU患者日志,见表C.2。
| C.2 ICU患者日志 |

|
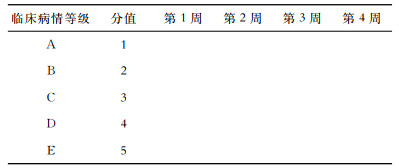
C.4.4 ICU患者各风险等级登记表,见表C.3。
| C.3 ICU患者临床病情等级登记表 |
|
C.4.5 临床病情等级评定。对当时住在ICU的患者按“临床病情分类标准及分值”(表C.1)进行病情评定,每周一次(时间相对固定),按当时患者的病情进行评定。每次评定后记录各等级(A、B、C、D及E级)的患者数(见表C.3)。
C.5 资料分析
C.5.1 医院感染发病(例次)率和医院感染日发病(例次)率
参照公式A.1和A.2。
C.5.2 器械使用率及其相关感染发病率
C.5.2.1 器械使用率
| $ \text { 导尿管使用率 }=\frac{\text { 指定时间段内留置导尿管日数 }}{\text { 同期患者住院总日数 }} \times 100 \% $ | (C.1) |
| $ \text { 中心静脉导管使用率 }=\frac{\text { 指定时间段内中心静脉插管日数 }}{\text { 同期患者住院总日数 }} \times 100 \% $ | (C.2) |
| $ \text { 有创呼吸机使用率 }=\frac{\text { 指定时间段内使用有创呼吸机日数 }}{\text { 同期患者住院总日数 }} \times 100 \% $ | (C.3) |
C.5.2.2 器械相关感染发病率
| $ \text { 导尿管相关尿路感染发病率 }=\frac{\text { 指定时间段内导尿管相关尿路感染人数 }}{\text { 同期患者留置导尿管总日数 }} \times 1\ 000 ‰ $ | (C.4) |
| $ \text { 中心静脉导管相关血流感染发病率 }=\frac{\text { 指定时间段内中心静脉插管相关血流感染人数 }}{\text { 同期患者中心静脉插管总日数 }} \times 1\ 000 ‰ $ | (C.5) |
| $ \text { 呼吸机相关肺炎感染发病率 }=\frac{\text { 指定时间段内使用有创呼吸机发生呼吸机相关肺炎人数 }}{\text { 同期患者使用有创呼吸机总日数 }} \times 1\ 000 ‰ $ | (C.6) |
C.5.3 调整感染发病率
C.5.3.1 平均病情严重程度(分)
| $ \text { 平均病情严重程度 }=\frac{\text { 每周根据临床病情分类标准评定的患者总分值 }}{\text { 每周参加评定的 ICU 患者总数 }} $ | (C.7) |
C.5.3.2 调整感染发病率
| $ \text { 调整感染发病率 }=\frac{\text { 患者 }(\text { 例次 }) \text { 感染率 }}{\text { 均病情严重程度 }} $ | (C.8) |
C.6 总结和反馈
结合历史同期和前期感染情况进行总结分析,发现监测中的问题,报告医院感染管理委员会,并向临床科室反馈监测结果和提出改进建议。
附录D (规范性)新生儿病房医院感染监测D.1 新生儿病房(包括新生儿重症监护室)医院感染
发生在新生儿病房或新生儿重症监护室患儿的感染。
D.2 监测对象
新生儿病房或新生儿重症监护室进行观察、诊断和治疗的新生儿。
D.3 监测内容
D.3.1 基本情况。住院号、姓名、性别、出生天数、出生体重(BW,分≤1 000 g,1 001 g~1 500 g,1 501 g~2 500 g,>2 500 g四组。以下体重均指出生体重)。
D.3.2 医院感染情况。感染日期、感染诊断、感染与侵入性操作(脐或中心静脉插管、使用有创呼吸机)相关性、手术情况、病原体培养标本名称、送检日期、检出病原体名称、药物敏感试验结果。
D.3.3 新生儿日志。按新生儿体重每日记录新住进新生儿数、住院新生儿数、脐或中心静脉插管及使用有创呼吸机新生儿数。
D.4 监测方法
D.4.1 宜采用主动、前瞻、持续监测,也可采取专职人员监测与临床医务人员报告相结合的方式。
D.4.2 新生儿发生感染时获取医院感染病例相关信息。
D.4.3 获取新生儿病房日志(表D.1)和月报表(表D.2)。
| D.1 新生儿病房日志 |

|
| D.2 新生儿病房或新生儿重症监护室月报表 |

|
D.5 资料分析
D.5.1 医院感染日发病率
| $ \text { 不同体重组新发医院感染新生儿数 } \times 1\ 000‰ $ | (D.1) |
D.5.2 器械使用率及其相关感染发病率
D.5.2.1 器械使用率
| $ \text { 不同体重组新生儿血管导管使用率 }=\frac{\text { 不同体重组新生儿脐及中心静脉插管日数 }}{\text { 同期不同体重组新生儿住院总日数 }} \times 100 \% $ | (D.2) |
| $ \text { 不同体重组新生儿有创呼吸机使用率 }=\frac{\text { 不同体重组新生儿使用有创呼吸机日数 }}{\text { 同期不同体重组新生儿住院总日数 }} \times 100 \% $ | (D.3) |
D.5.2.2 器械相关感染发病率
| $ \text { 不同体重组新生儿血管导管相关血流感染发病率 }\\=\frac{\text { 不同体重组脐及中心静脉插管相关血流感染新生儿数 }}{\text { 期不同但新生儿脐及中心静脉插总日数 }} \times 1\ 000‰ $ | (D.4) |
| $ \text { 不同体重组有创呼吸机相关肺炎发病率 }=\frac{\text { 不同体重组使用有创呼吸机发生呼吸机相关新生儿肺炎人数 }}{\text { 同期不同体重组新生儿使用有创呼吸机总日数 }} \times 1\ 000‰ $ | (D.5) |
不同体重组有创呼吸机相关肺炎发病率=不同体重组使用有创呼吸机发生呼吸机相关新生儿肺炎人数同期不同体重组新生儿使用有创呼吸机总日数×1 000(D.5)
D.6 总结和反馈
结合历史同期、前期医院感染情况进行总结分析,提出监测中发现的问题,报告医院感染管理委员会,并向临床科室反馈监测结果和提出改进建议。
附录E (规范性)细菌耐药性监测E.1 细菌耐药性监测
监测临床分离细菌耐药性,包括临床上一些重要的耐药细菌的分离率,如耐碳青霉烯肠杆菌(CRE)(重点监测耐碳青霉烯肺炎克雷伯菌(CRKP)及耐碳青霉烯大肠埃希菌(CREC)、耐碳青霉烯鲍曼不动杆菌(CRAB)、耐碳青霉烯铜绿假单胞菌(CRPA)、耐甲氧西林金黄色葡萄球菌(MRSA)、耐万古霉素肠球菌(VRE)等。
E.2 监测调查对象
临床标本分离的病原菌。
E.3 监测内容
细菌种类、药物敏感试验结果。
E.4 监测方法
监测微生物室分离的细菌和药物敏感试验结果需剔除同一患者同一部位重复菌株。由微生物室人员和/或感染管理专职人员监测。
E.5 资料分析
E.5.1 某(类)细菌的构成比
| $ \text { 某 (类) 细菌构成比 }=\frac{\text { 指定时间段内该 }(\text { 类) 细菌检出数 }}{\text { 同期检出细菌总数 }} \times 100 \% $ | (E.1) |
E.5.2 某(类)细菌对某抗菌药物的耐药率
| $ \text { 某 (类) 细菌耐药率 }=\frac{\text { 指定时间段内该 }(\text { 类) 细菌对某抗菌药物耐药数 }}{\text { 同期该 }(\text { 类) 细菌检出总数 }} \times 100 \% $ | (E.2) |
E.5.3 多重耐药菌检出率
| $ \text { 某多重耐药菌检出率 }=\frac{\text { 指定时间段内该耐药菌检出数 }}{\text { 期该病原体检出菌株总数 }} \times 100 \% $ | (E.3) |
E.5.4 CRE、CRAB、CRPA、MRSA、VRE分离菌株数
E.5.5 某多重耐药菌的标本来源构成比
| $ \text { 某多重耐药菌某标本来源构成比 }=\frac{\text { 指定时间段内检出该耐药菌同一类别标本数 }}{\text { 同期检出该耐药菌标本总数 }} \times 100 \% $ | (E.4) |
E.5.6 某多重耐药菌医院感染发生率
| $ \text { 某多重耐药菌医院感染发生率 }=\frac{\text { 指定时间段内该耐药菌医院感染患者数 }}{\text { 同期住院患者总数 }} \times 100 \% $ | (E.5) |
E.6 总结和反馈
结合历史同期、前期分离情况总结并公布监测结果,向临床医师、医院药事管理委员会和医院感染管理委员会反馈,并提出抗菌药物管理和多重耐药菌感染防控建议。
附录F (规范性)临床抗菌药物使用监测F.1 临床抗菌药物使用监测
调查住院患者抗菌药物使用情况,促进抗菌药物的临床合理应用,预防耐药菌的产生。
F.2 监测对象
住院(出院)病历。
F.3 监测内容
F.3.1 基本情况。监测日期、住院号、科室、床号、患者姓名、性别、年龄、疾病诊断、切口类型(清洁切口、清洁-污染切口、污染切口、感染切口)。
F.3.2 使用抗菌药物资料。感染(全身感染、局部感染、无感染),全身用药方式(不包括局部给药),用药目的(治疗用药、预防用药、预防加治疗用药),联合用药(单用、二联、三联、四联及以上),细菌培养结果,使用抗菌药物名称,使用日剂量,用药天数,给药途径(口服、肌内注射、静脉注射或静脉滴注、其他)。
F.4 监测方法
F.4.1 可采用普查或抽样调查方法,调查某日或某时间段住院(出院)患者抗菌药物使用情况。
F.4.2 医院感染管理专职人员宜与临床医师和/或临床药师共同调查出院病历、运行病历。
F.5 资料分析
F.5.1 住院患者抗菌药物使用率
| $ \text { 住院患者抗菌药物使用率 }=\frac{\text { 指定时间段内使用抗菌药物住院患者数 }}{\text { 同期住院患者总数 }} \times 100 \% $ | (F.1) |
F.5.2 抗菌药物使用强度
| $ \text { 抗菌药物使用强度 }=\frac{\sum \text { 所有抗菌药物 DDD 数 }(\text { 累计 DDD 数 })}{\text { 同期收治患者人天数 }} \times 100 \% $ | (F.2) |
F.5.3 Ⅰ类切口手术抗菌药物预防使用率
| $ \text { I 类切口手术抗菌药物预防使用率 }=\frac{\text { 指定时间段内 I 类切口预防性使用抗菌药物患者数 }}{\text { 同期 I 类切口手总数 }} \times 100 \% $ | (F.3) |
F.5.4 抗菌药物治疗前病原学送检率
| $ \text { 抗菌药物治疗前病原学送检率 }=\frac{\text { 指定时间段内使用治疗用抗菌药物前病原学检验标本送检患者数 }}{\text { 同期使用抗菌约物治疗患者总数 }} \times 100 \% $ | (F.4) |
抗菌药物治疗前病原学送检是指使用抗菌药物治疗前开具病原学检验项目并完成相关标本采集、送检。病原学送检项目包括:病原体培养及药敏、涂片或染色后显微镜检查、病原免疫学检测、分子快速诊断方法、相关标志物检测等。
F.6 总结和反馈
抗菌药物调查资料应及时进行总结和反馈,对抗菌药物临床应用中存在的问题,提出解决办法,实施后再进行评价。
附录G (规范性)门诊血液透析感染事件监测G.1 门诊血液透析感染事件监测
监测门诊血液透析感染事件发生情况,主要包括使用抗菌药物(包括口服、肌注和静脉使用所有抗细菌药物和抗真菌药物)、血培养阳性和血管通路部位出现脓液、发红或肿胀加剧3类。
G.2 监测对象
进行维持性血液透析的门诊患者。
G.3 监测内容
门诊血液透析患者基本情况、血液透析感染事件、感染事件发生日期、病原学检测结果、感染患者结局(好转、恶化、死亡)、抗菌药物使用情况、血培养标本送检情况及检测结果等。
G.4 监测方法
G.4.1 宜采用主动、前瞻、持续监测;也可采取专职人员监测与临床医务人员报告相结合的方式。
G.4.2 填写门诊血液透析患者月报表(表G.1)。
| G.1 门诊血液透析患者月报表 |

|
G.4.3 血液透析患者发生感染事件时填写血液透析感染事件监测表(表G.2)。血液透析感染事件均遵循21天原则,即两次同类血液透析感染事件发生的间隔时间≥21天,才能确认为2次不同事件,应分别填写血液透析感染事件监测表。
| G.2 门诊血液透析感染事件监测表 |

|
G.5 资料分析
G.5.1 血液透析感染事件发生率
| $ \text { 血液透析感染事件发生率 }=\frac{\text { 指定时间段内血液透析感染事件总数 }}{\text { 同期监测患者总数 }} \times 100 \% $ | (G.1) |
G.5.2 血管通路感染发生率
| $ \text { 血管通路感染发生率 }=\frac{\text { 指定时间段内血管通路感染人数 }}{\text { 同期监测患者总数 }} \times 100 \% $ | (G.2) |
G.5.3 血管通路相关性血流感染发生率
| $ \text { 血管通路相关性血流感染发生率 }=\frac{\text { 指定时间段内血管通路相关性血流感染人数 }}{\text { 同期监测患者总数 }} \times 100 \% $ | (G.3) |
G.5.4 血管穿刺部位感染发生率
| $ \text { 血管穿刺部位感染发生率 }=\frac{\text { 指定时间段内血管穿刺部位感染人数 }}{\text { 同期监测患者总数 }} \times 100 \% $ | (G.4) |
G.6 总结和反馈
结合历史同期、前期感染情况进行总结分析,提出监测中发现的问题,报告医院感染管理委员会,并向临床科室反馈监测结果和提出改进建议。
附录H (规范性)门诊血液透析患者血源性病原体监测H.1 门诊血液透析患者血源性病原体感染监测
主要是对门诊血液透析患者血源性病原体感染情况进行筛查及复查,监测病原体主要包括HBV、HCV、HIV、梅毒螺旋体,统计每年此四类传染病标志物检验完成率及阳转率。
H.2 监测对象
进行维持性血液透析的门诊患者。
H.3 监测内容
门诊血液透析患者基本情况(姓名、性别、年龄)、感染风险因素、血源性病原体筛查及复查情况等。
H.4 监测方法
H.4.1 首次筛查:第一次开始血液透析治疗的患者或由其他医疗机构转入的患者应在治疗前进行HBV、HCV、HIV和梅毒螺旋体检测。
H.4.2 长期血液透析患者应定期复查血源性病原体标志物,HBV和HCV应至少每6个月复查一次,HIV、梅毒螺旋体至少每年复查一次。
H.4.3 监测人员填写门诊血液透析患者血源性病原体监测表(表H.1),统计每年门诊血液透析患者数、阳转患者数、患病患者数,并计算阳转率。
| H.1 门诊血液透析患者血源性病原体监测表 |

|
H.5 资料分析
H.5.1 新入患者传染病标志物检验完成率
| $ \text { 新人患者传染病标志物检验完成率 }=\frac{\text { 指定时间段内完成传染病标志物检验的新人血液透析患者数 }}{\text { 同期新人血液透析者数 }} \times 100 \% $ | (H.1) |
H.5.2 长期血液透析患者传染病标志物定时检验完成率
| $ \text { 长期血液透析患者传染病标志物定时检验完成率 }=\frac{\text { 当年完成传染病标志物检验的维持性血液透析患者数 }}{\text { 每当年长期血液透析患者数 }} $ | (H.2) |
H.5.3 HBV阳转率
| $ \mathrm{HBV} \text { 阳转率 }=\frac{\text { 指定时间段内 } \mathrm{HBV} \text { 阳转患者数 }}{\text { 期血液净化患者数 }- \text { 原有 } \mathrm{HBV} \text { 患数 }} \times 100 \% $ | (H.3) |
H.5.4 HCV阳转率
| $ \mathrm{HCV} \text { 阳转率 }=\frac{\text { 指定时间段内 } \mathrm{HCV} \text { 阳转患者数 }}{\text { 期血液净化患者数 }- \text { 原有 } \mathrm{HCV} \text { 患数 }} \times 100 \% $ | (H.4) |
H.5.5 HIV阳转率
| $ \text { HIV 阳转率 }=\frac{\text { 指定时间段内 HIV 阳转患者数 }}{\text { 期血液净化患者数 }- \text { 原有 HIV 患者数 }} \times 100 \% $ | (H.5) |
H.5.6 梅毒阳转率
| $ \text { 梅毒阳转率 }=\frac{\text { 指定时间段内梅毒阳转患者数 }}{\text { 期血液净化患者数 }- \text { 原有梅毒者数 }} \times 100 \% $ | (H.6) |
H.6 总结和反馈
结合历史同期、前期感染情况进行总结分析,提出监测中发现的问题,报告医院感染管理委员会,并向临床科室反馈监测结果和提出改进建议。
附录I (规范性)医院工作人员感染性疾病职业暴露监测I.1 医院工作人员感染性疾病职业暴露
指医院工作人员在从事医疗、护理等相关活动过程中接触感染性病原体,从而损害健康或危及生命的一类职业暴露。
I.2 监测对象
医院工作人员,包括所有医务人员及其他相关工作人员,如医生、护士、医技、护工、后勤、保洁、保安等人员。
I.3 监测内容
职业暴露发生经过、原因、患者病原携带情况、暴露方式、处理措施及感染情况等信息。
I.4 监测方法
工作人员发生职业暴露后立即报告并填写医院工作人员感染性疾病职业暴露登记表(表I.1)后由专业医生对其暴露情况进行评估及处置,并对其后续情况进行跟踪随访。
| I.1 医院工作人员感染性疾病职业暴露登记表 |

|
I.5 资料分析
I.5.1 职业暴露感染率
| $ \text { 职业暴露感染率 }=\frac{\text { 指定时间段内因职业暴露发生感染的人数 }}{\text { 同期发生职业暴露的总人数 }} \times 100 \% $ | (I.1) |
I.5.2 职业暴露(例次)率
| $ \text { 职业暴露 (例次) 率 }=\frac{\text { 指定时间段内发生职业暴露的人(例次)数 }}{\text { 同期工作人员总数 }} \times 100 \% $ | (I.2) |
I.6 总结和反馈
结合历史同期、前期医院感染情况进行总结分析,提出调查中发现的问题,报告医院感染管理委员会,并向临床科室反馈调查结果和提出改进建议。
附录J (规范性)医院感染现患率调查J.1 调查对象
指定时间段内所有住院患者(应去除住院时间不满48小时的患者)。
J.2 调查内容
J.2.1 基本资料监测日期、住院号、科室、床号、姓名、性别、年龄、调查日期、疾病诊断、切口类型(清洁切口、清洁-污染切口、污染切口、感染切口)。
J.2.2 医院感染情况感染日期、感染诊断、医院感染风险因素(动静脉插管、泌尿道插管、使用有创呼吸机、气管插管、气管切开、使用肾上腺糖皮质激素、放射治疗、抗肿瘤化学治疗、免疫抑制剂)及相关性、病原体培养标本名称、送检日期、检出病原体名称。
J.2.3 按科室记录应调查人数与实际调查人数。
J.3 调查方法
J.3.1 应制定符合本院实际的医院感染现患率调查计划,培训调查人员。
J.3.2 应以查阅运行病历和床旁调查患者相结合的方式调查。
J.3.3 填写医院感染现患率调查表。
J.3.4 每病区(室)填写床旁调查表。
J.4 资料分析
J.4.1 医院感染现患(例次)率
| $ \text { 医院感染现患 (例次) 率 }=\frac{\text { 指定时间段内存在的医院感染 }(\text { 例次 }) \text { 数 }}{\text { 同期实际调查的住院患者人数 }} \times 100 \% $ | (J.1) |
J.4.2 实查率
| $ \text { 实查率 }=\frac{\text { 指定时间段内实际调查住院患者数 }}{\text { 同期应调查住院患者数 }} \times 100 \% $ | (J.2) |
J.5 总结和反馈
结合历史同期、前期医院感染情况进行总结分析,提出调查中发现的问题,报告医院感染管理委员会,并向临床科室反馈调查结果和提出改进建议。
转载自:国家卫生健康委. 医院感染监测标准: WS/T 312—2023[EB/OL].(2023-09-05)[2023-09-08]. http://www.nhc.gov.cn/wjw/s9496/202309/432d0f9af63443e890019af57afaf853.shtml.

